La vacuna contra el mal de los rastrojos
El Comité de Redacción de Acta Bioquímica Clínica Latinoamericana ha seleccionado este artículo publicado en CIENCIA HOY – Volumen 21 - Número 126 – abril - Mayo 2012, para su difusión a través de FABA Informa

• Figura 5: Producción actual de la vacuna contra el mal de los rastrojos en el Instituto Maiztegui de Pergamino.
¿DE QUÉ SE TRATA?
Producir una vacuna que proteja de una enfermedad desconocida es tarea compleja y delicada, que lleva largos años. La historia de la vacuna contra el mal de los rastrojos o fiebre hemorrágica argentina lo confirma.
|
Mercedes C. Weissenbacher
Facultad de Medicina, Universidad de Buenos Aires
Marta S. Sabattini y Delia A. Enría
Instituto Nacional de Enfermedades Virales Humanas Julio Maiztegui, Pergamino
La historia del mal de los rastrojos comenzó en 1955 cuando Rodolfo Arribálzaga (1912-1985), un médico de Bragado, describió los primeros casos de una enfermedad aguda desconocida que había detectado en pacientes de esa zona, en especial en jóvenes trabajadores de la cosecha gruesa, es decir, de maíz, sorgo o girasol. La mayor incidencia del mal se producía entre abril y julio, momento en que se había realizado esa cosecha y los cultivos estaban en etapa de rastrojo. De ello resultó la denominación mal de los rastrojos.
Como entre los síntomas predominaban la fiebre y las hemorragias, se difundió más tarde el nombre fiebre hemorrágica argentina. Hoy se usan ambos. En aquella época no se empleaba la actual expresión enfermedad emergente, que ahora se aplica a dolencias desconocidas cuando son diagnosticadas por primera vez. En esos términos, en la década de 1950 el mal de los rastrojos fue una enfermedad emergente.
Se trata de una afección severa, de comienzo gradual y sin síntomas iniciales distintivos, por lo que las personas no toman fácilmente conciencia de haberla adquirido. Es también de corta duración, con cerca del 80% de pacientes que superan rápidamente una fase aguda y se recuperan luego de una convalecencia prolongada. Pero en algo más del 20% de los enfermos, en torno a la segunda semana de la aparición de los síntomas se producen hemorragias y trastornos neurológicos graves, a menudo de efectos mortales.
Por el carácter emergente de la fiebre hemorrágica, no había formas establecidas de diagnóstico, de prevención o de curación. Por tener carácter endémico en una zona relativamente pequeña del norte de la provincia de Buenos Aires y por su baja incidencia en el conjunto de la población, no se podía esperar que compañías farmacéuticas invirtieran en investigarla, dado lo reducido del número de potenciales compradores de un eventual medicamento. En tales situaciones se habla de una enfermedad huérfana.
Médicos clínicos, biólogos, virólogos y epidemiólogos de la Argentina, sin embargo, procuraron lanzar estudios para determinar su agente causal y sus mecanismos de transmisión, lo mismo que para caracterizar sus aspectos epidemiológicos y elaborar técnicas de laboratorio que permitieran su diagnóstico. También buscaron definir procedimientos preventivos y curativos.
Si bien inicialmente se consideraron varias causas, en 1958 el profesor de microbiología de la Facultad de Medicina de la UBA, Armando S. Parodi (1909-1969), estableció con sus colaboradores que su origen era un virus de una familia llamada arenavirus, común en roedores. Lo hizo inyectando en animales de laboratorio sangre y órganos de pacientes fallecidos en el hospital de Junín, por lo que al agente causal de la enfermedad se le dio un nombre científico derivado del de esa ciudad, en inglés Junín virus y en castellano virus Junín. En 1959, el Instituto Malbrán, dirigido por Ignacio Pirosky (1901-1987), confirmó esa conclusión y, con el tiempo, la tarea de esos y de otros grupos de investigación permitió conocer las características morfológicas, la estructura molecular y el ciclo biológico del virus. Entre los otros grupos se contaron los de Celia Coto y de Fernando Kravetz, en la Facultad de Ciencias Exactas y Naturales, UBA; de Víctor Romanowski, en la Universidad Nacional de La Plata; y de una de las autoras de este trabajo (Sabattini) en el Instituto de Virología José María Vanella (Facultad de Medicina, Universidad Nacional de Córdoba).
También se logró determinar que una pequeña laucha -vulgarmente conocida por ratón maicero (Calomys musculinus)- constituía un eslabón crucial en el proceso de replicación del virus y en su llegada a las personas (ver Andrea R. Steínmann y José W. Priotto, ‘El ratón maicero y su comportamiento’, CIENCIA Hoy, 120: 53-59, diciembre de 2010-enero de 2011). El roedor, que es hospedador o reservorio sano del virus, lo elimina por la saliva y la orina, y su entrada en el organismo humano se produce por heridas de la piel, frecuentes en trabajadores rurales, por los ojos o por las mucosas de la boca o la nariz, a las que llega por inhalación del polvo levantado en las tareas agrícolas. Como los ratones en cuestión difícilmente invaden zonas urbanas, es mayor la prevalencia de la enfermedad en los habitantes rurales. En la primavera, cuando el clima se va poniendo templado, comienza la temporada de reproducción del animalito, con lo que sus poblaciones aumentan hasta alcanzar un máximo al final del otoño, en coincidencia con la cosecha gruesa y con el mayor número de casos de la enfermedad. Luego su número baja abruptamente con la llegada de los fríos invernales.
El área en que el mal de los rastrojos tiene carácter endémico -es decir, donde persiste en el tiempo y afecta o puede afectar a un número importante de personas- fue creciendo a lo largo de los años hasta abarcar en estos momentos unos 150.000 km2 , con unos cinco millones de habitantes y una participación importante en la producción agropecuaria pampeana. Se estima que el 90% de esa población está expuesto a infección por el virus Junín.
A fin de evitar la propagación del mal, desde su inicio se consideró actuar sobre los dos eslabones más importantes de la cadena epidemiológica: el roedor reservorio y el ser humano. Las investigaciones y las acciones para controlar la enfermedad se podían dirigir a ambos, pero dadas las características y la extensión del área endémica, la lucha contra el roedor era poco menos que impracticable con las técnicas de que se disponía, por lo cual se concluyó que la medida más eficaz sería inmunizar la población, para lo que se necesitaba crear una vacuna, es decir, había que iniciar un largo proceso que comprende por lo menos dos grandes etapas sucesivas: (i) estudios preclínicos realizados en animales de laboratorio, y (ii) estudios clínicos en seres humanos.
La producción y el ensayo de vacunas
Las vacunas antivirales usadas para prevenir las más diversas enfermedades se obtuvieron, en la mayoría de los casos, llevando a cabo primero largos estudios de laboratorio encaminados a obtener un inmunógeno adecuado. Inmunógeno es una sustancia extraña al organismo que, al ser introducida en éste, puede desencadenarle una respuesta inmune. Respuesta inmune, inmunitaria o inmunológica se refiere al proceso por el que un organismo se defiende de agentes extraños. El inmunógeno utilizado como vacuna, además de eficaz, es decir capaz de inducir esa respuesta inmune, debe ser inocuo, o sea, no producir daño.
Pero aun si satisface esas condiciones en animales de laboratorio, no está probado que también las satisfaga en seres humanos. Lo segundo sólo se puede averiguar realizando los mencionados estudios clínicos, que consisten en inocular a voluntarios en condiciones rigurosamente controladas con el inmunógeno obtenido en el laboratorio y constatar su inocuidad y eficacia. Ello se lleva acabo en una sucesión de acciones que se suelen agrupar en tres o cuatros fases, por lo común designadas con números romanos.
• La fase I consiste en inocular el inmunógeno en unos pocos voluntarios (que no deben estar en riesgo de infección natural) con el propósito principal de determinar su inocuidad y, por extensión, la de la posible vacuna. En esa fase también se puede comenzar a establecer la capacidad de ésta de generar inmunidad y, en ocasiones, la dosis óptima y la mejor vía de administración.
• En la fase II, además de seguir controlando la inocuidad de la posible vacuna, se constata dicha capacidad de provocar una respuesta inmune. El número de voluntarios inoculados aumenta a algunas centenas, representativos de la población vulnerable, es decir, entre ellos se incluye a quienes tienen riesgo de infección natural. Que estos no enfermen con la infección natural arroja un dato inicial sobre la eficacia de la vacuna.
• En la fase III, si bien se continúa verificando la inocuidad y la respuesta inmune, se estudia principalmente la eficacia de la vacuna. Para ello se requiere la participación de miles de voluntarios en alto riesgo natural de infección. Se verifica la protección que ella otorga a voluntarios vacunados y se la compara con lo que sucede con voluntarios no vacunados sino tratados con un placebo, que constituyen un grupo de control.
• La fase IV se lleva a cabo con vacunas que demostraron eficacia en la III y consiste en vacunar a determinadas poblaciones y controlar en forma continua el resultado. Si este es satisfactorio, se está finalmente en condiciones de hacer uso masivo de la vacuna.
Estos ensayos presentan dificultades especiales, pues no resulta fácil reclutar, mantener y acompañar a decenas, centenas o miles de voluntarios, a quienes se debe citar con determinada frecuencia para controlar y extraer sangre con la que realizar los estudios inmunológicos y clínicos. Se requiere un fuerte compromiso por parte de los voluntarios, los investigadores, las instituciones y la comunidad en general.
Primeros intentos de obtener una vacuna contra el mal de los rastrojos
Las investigaciones en esa dirección se iniciaron a poco de identificarse el virus que causa la enfermedad. Los grupos de investigación liderados por los mencionados Parodi y Pirosky aplicaron distintos métodos para inactivar el virus y obtener un inmunógeno con virus inactivados, como el de la vacuna de Salk contra la poliomielitis.
Hacia fines de la década de 1960, el primero de dichos grupos buscó atenuar la patogenicidad del virus y desarrollar una vacuna basada en virus atenuados, como la de Sabin contra la poliomielitis. También exploró la posibilidad de recurrir a otro arenavirus (llamado Tacaribe) que no causa enfermedad en humanos, para elaborar una vacuna con virus sin atenuar, como la aplicada contra la viruela, basada en el virus Vaccinia, que llevó a la erradicación mundial de esa enfermedad. Igualmente, este y otros grupos ensayaron obtener porciones del virus con la capacidad de inducir la buscada inmunidad en el hospedador, como las primeras vacunas contra la hepatitis B.
Muchos de esos intentos no dieron resultados prometedores y no salieron de la fase preclínica de laboratorio. Solo se realizaron ensayos clínicos en voluntarios con tres inmunógenos: uno basado en virus Junìn inactivados y dos elaborados con virus atenuados.
La inocuidad y potencia de los inmunógenos obtenidos con virus inactivados se probaron en animales de laboratorio, en los que mayoritariamente no se obtuvieron resultados alentadores. Sin embargo, los experimentos realizados por Pirosky y sus colaboradores en el Instituto Malbrán con virus inactivados con formol constataron que estos dieron protección a cobayos. El inmunógeno fue ensayado en internas del Hospital Neuropsiquiátrico, lo cual fue cuestionado por razones éticas. A mediados de 1959 había sido aplicado a más de 500 voluntarios en el área en que la fiebre hemorrágica argentina era endémica, y en ese momento el Ministerio de Salud anunció que se había obtenido una vacuna contra la enfermedad. Para 1961 se habían aplicado 70.000 dosis de la vacuna de virus inactivados con formol.
A cincuenta años de distancia, se hace difícil evaluar los resultados de ese primer intento de producir una vacuna contra el mal de los rastrojos con virus inactivados con formol, pues se publicó poco en órganos científicos sobre sus ensayos clínicos y sus resultados, lo que sólo deja como fuentes de información a la prensa general y a testimonios orales, cuyo valor no trasciende lo anecdótico, como lo explica Graciela Agnese en el libro citado entre las lecturas sugeridas.
Vacuna con una cepa clonada del virus ]unín
En 1967, el grupo de investigación dirigido por Parodi, con el apoyo del Conicet, el Ministerio de Salud y la UBA, comenzó a realizar experimentos con virus Junín atenuados. Una integrante de ese grupo, Lucía Guerrero, trabajó en los Institutos Nacionales de Salud de los Estados Unidos en el clonado de la cepa prototipo del virus, llamada XJ, con el propósito de seleccionar poblaciones virales que respondieran de manera homogénea a la atenuación y exhibieran similar capacidad protectora. En experimentos posteriores realizados en la Argentina, se demostró la inocuidad para cobayos y más tarde para monos tití (Callithrix jacchus) de una de las cepas clonadas, llamada clon 3, lo mismo que su eficacia en proporcionar inmunidad. Esos resultados la convirtieron en promisoria candidata para realizar ensayos clínicos en voluntarios humanos.
Los primeros siete de estos fueron profesionales de la medicina de Buenos Aires, que no estaban en riesgo de infectarse de manera natural con el virus Junín. Fueron vacunados con el clon 3 en 1968, pero antes de hacerlo se evaluaron con cuidado los riesgos del ensayo con relación a los beneficios que se podrían obtener. Los voluntarios fueron sometidos a estrictos controles clínicos y; ante los resultados favorables que se obtuvieron en materia de inocuidad e inducción de anticuerpos, en 1969 se ampliaron los ensayos a 64 voluntarios de la zona urbana de la ciudad de Junín que corrían cierto riesgo de infección natural. Paulatinamente se inocularon con la misma vacuna otros voluntarios con mayor riesgo de infección, residentes en áreas rurales. Para 1971 se había vacunado a 636 voluntarios, que fueron controlados mediante estudios clínicos y de laboratorio. Se corroboró así la inocuidad y la capacidad de crear inmunidad de la vacuna, que provocó la aparición de anticuerpos neutralizantes en más del 90% de los voluntarios. Esos anticuerpos se mantuvieron presentes hasta nueve años después.
La vacuna realizada con la cepa clon 3 dio origen a numerosas publicaciones en revistas médicas y científicas, realizadas por el mencionado grupo de Parodi, por médicos de la zona como Héctor Rugiero, del hospital de Junín, e infectólogos de Buenos Aires, entre ellos Humberto Ruggiero en el hospital Muñiz. En los estudios, sin embargo, no se incluyó un análisis epidemiológico que se extendiera a personas control sin vacunar residentes en el área de fiebre hemorrágica argentina, y estableciera por ese camino la eficacia de la protección de los vacunados. No obstante, la presencia en estos de anticuerpos neutralizantes de la acción del virus se consideró en aquellos años -y se considera hoy- indicador de esa protección. La aplicación de la vacuna del clon 3 se detuvo en 1971, debido a objeciones técnicas al método de elaboración y falta de condiciones para pasar a su producción en gran escala.
La vacuna actual
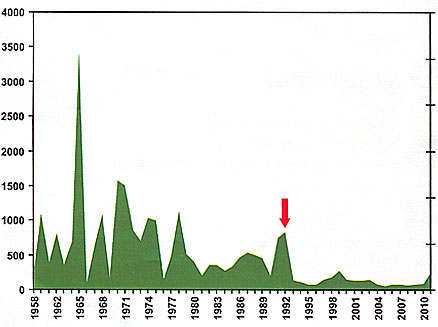
• Figura 4: Casos anuales de fiebre hemorrágica argentina antes y después del momento (marcado con la flecha) de iniciarse la vacunación de la población en alto riesgo con virus Junín atenuados de la cepa candid 1
La vacuna que se usa actualmente se elaboró sobre la base de la anterior y es producto de los esfuerzos de numerosos investigadores, del conocimiento adquirido en las etapas precedentes y de otras investigaciones. Se llegó así a la herramienta fundamental para prevenir la fiebre hemorrágica argentina.
Su desarrollo comenzó en 1978, con un acuerdo de cooperación entre la Secretaría de Salud de la Argentina, el Programa de las Naciones Unidas para el Desarrollo, la Organización Panamericana de la Salud y el Instituto de Investigaciones Médicas de Enfermedades Infecciosas del ejército de los Estados Unidos. Ese mismo año se creó en Pergamino el Instituto Nacional de Estudios sobre Virosis Hemorrágicas, puesto bajo la dirección del médico epidemiólogo Julio Maiztegui (1931-1993), que venía trabajando desde hacía algunos años en el tema.
Barrera Oro, uno de los investigadores del Malbrán, utilizando la cepa XI del virus Junín, con la que se había logrado el clon 3, obtuvo un clon denominado candid 1 en instalaciones del mencionado instituto del ejército estadounidense, en Fort Detrick, estado de Maryland. Resultó ser genéticamente estable, inocuo, inmunogénico y eficaz para prevenir el mal de los rastrojos en animales de laboratorio. La participación militar se explica por el hecho de que los virus causantes del mal de los rastrojos y otras fiebres hemorrágicas eran considerados posibles agentes de guerra biológica, de manera que obtener una vacuna efectiva revestía importancia estratégica.
La producción de la vacuna para los ensayos se realizó en Swiftwater, Pensilvania, en instalaciones especiales del Instituto Salk, cuya sede central está en San Diego, California. Los ensayos clínicos de las fases I y II fueron iniciados en los Estados Unidos en 1984, en voluntarios sanos, empezando por 92 soldados. Los ensayos clínicos en la Argentina comenzaron en 1986 con 14 voluntarios de bajo riesgo residentes en Pergamino y fueron conducidos por el doctor Maiztegui. Durante 1987 se incrementó el número de vacunados a más de 200, ninguno de los cuales evidenció anormalidades clínicas o de laboratorio de significación. En más del 90% de los vacunados se constató la presencia de anticuerpos.
El ensayo clínico de la fase III tuvo lugar con el procediniento llamado doble ciego, por el que se administró a la mitad de los voluntarios la vacuna y a otros un placebo adecuado, sin que los vacunados ni los vacunadores supieran cuál le había tocado a cada uno. Ello sucedió entre1988 y 1990, en la zona de mayor incidencia de la enfermedad de la provincia de Santa Fe. Recibieron la vacuna 3500 voluntarios y el placebo otros 3500, en su mayoría hombres jóvenes. En las dos semanas siguientes, el 1,1% de los 7000 informó que había sufrido leves trastornos, de los que sòlo el dolor de cabeza apareció con mayor frecuencia en los vacunados que en el grupo de control. En el 91% de los vacunados se encontraron anticuerpos dentro de los cinco meses posteriores a la vacunación.
De los 7000 voluntarios, 23 contrajeron de manera natural fiebre hemorrágica: 22 que habían recibido el placebo y uno la vacuna. Un estudio simultáneo de los roedores de la zona mostró que los ratones maiceros eran portadores del virus Junín. Estos datos permitieron concluir que la eficacia de la vacuna elaborada con el clon candid 1 alcanzaba al 95,5%.
Entre 1991 y 2003, se aplicó la vacuna producida por el Instituto Salk a 239.840 adultos jóvenes con alto riesgo de contraer el mal de los rastrojos, en su mayoría varones, residentes rurales de las tres provincias afectadas, Buenos Aires, Córdoba y Santa Fe. No se registraron reacciones adversas de significación atribuibles a la vacunación. Menos del 1% de los vacunados informó que había sufrido molestias menores en las dos primeras semanas, sobre todo fiebre y dolor de cabeza. Una muestra de los vacunados reveló que la inmunogenecidad era superior al 90%. Los anticuerpos persistieron hasta diez años luego de la vacunación en 90% de los voluntarios estudiados. La eficacia de esta vacunación selectiva se estimó en 98%, y desde que se inició, los brotes de mal de los rastrojos fueron los de menor magnitud desde la década de 1950 (figura 4) .Aunque es razonable atribuir esto a la vacunación, no se puede descartar que haya colaborado una disminución de los virus residentes en los ratones.
Con estos resultados a la vista, las autoridades sanitarias argentinas decidieron emprender la producción masiva de vacuna en el instituto de Pergamino, el que había recibido el nombre de Maiztegui a poco de la prematura muerte de este en 1993. Para poder hacerlo, además de adaptarse instalaciones y equipos, el personal de la institución se familiarizó con los procesos y las buenas prácticas de elaboración y control de calidad de las vacunas en el Salk. La sección respectiva del Instituto Maiztegui, dirigida por Ana M. Ambrosio, fue habilitada en 2001 por la Administración Nacional de Medicamentos, Alimentos y Tecnología Médica para la producción de vacunas de virus vivos atenuados (figura 5). Con ello comenzó la fabricación de la vacuna con la que se espera inmunizar a la población de mayor riesgo de entre los cinco millones de habitantes que residen en el área indicada en la figura 2 (remitirse al artículo original). El Instituto Nacional de Medicamentos supervisa la liberación de los lotes de vacuna para su uso en humanos.
Cualquier cambio en la producción de una vacuna, tanto del sitio en que se realiza la tarea, del proceso de esta o de la escala de fabricación, puede alterar su seguridad y eficacia. El nuevo fabricante debe demostrar que el producto que pondrá en el mercado es equivalente al original que se usó en los estudios clínicos por los que se determinó la respuesta inmune y se evaluaron la inmunogenicidad y la inocuidad. En el Maiztegui se cumplieron todos los pasos para producir la vacuna con el mismo clon candid I y por idénticos procedimientos que en el Salk.
En 2006 se realizó un estudio clínico sobre 946 voluntarios, coordinado por una de las autoras de este artículo (Enría, actual directora del Maiztegui), para verificar la equivalencia de la vacuna de fabricación local con la producida en los Estados Unidos. Se encontró en ambas similar inmunogenecidad, característica que sirve de indicador de la eficacia de la vacuna. Como en el mencionado estudio realizado en Santa Fe entre 1988 y 1990 con vacuna de fabricación estadounidense, esa eficacia resultó del 95,5%. Las reacciones adversas fueron también equivalentes y a los cinco años de lanzada no se conocen inconvenientes serios atribuibles a la vacuna.
Balance y perspectivas
El virus Junín ha demostrado ser sumamente peligroso y debe ser manipulado en condiciones de máxima seguridad. Hubo investigadores del Malbrán, del departamento de Microbiología de la UBA y del Instituto de Virología de la UNC que se infectaron accidentalmente con él en el laboratorio, principalmente durante los primeros años de los estudios, cuando se lo conocía menos y las condiciones de seguridad eran precarias. Varios enfermaron con cuadros severos del mal de los rastrojos y tres fallecieron. También hubo científicos que se aplicaron la vacuna antes de los ensayos clínicos. Con el tiempo los riesgos disminuyeron por la mejora de los laboratorios, porque no faltaron los investigadores que adquirieron inmunidad por haber padecido fiebre hemorrágica y, desde 1969, por la existencia de una vacuna.
Ahora, al cabo se seis décadas de esfuerzos, se tiene la vacuna y se sabe cómo fabricarla, pero es primordial aumentar su producción para lograr la cobertura total de la población vulnerable. También es necesario tener en cuenta la posibilidad de que el área de riesgo se amplíe a zonas donde se está extendiendo la agricultura extensiva pampeana, que ya son o pasan a constituir un hábitat adecuado para el ratón maicero. Por ello debe mantenerse la vigilancia epidemiológica, la herramienta que permite conocer dónde hay población de alto riesgo que es necesario vacunar.
LECTURAS SUGERIDAS
1- AGNESE G, 2010, Historia de la fiebre hemorrágica argentina. Imaginario y espacio rural (1963-1990), Prohistoria, Rosario.
2- ENRIA DA & BARRERA ORO JG, 2002, ´Junín Virus Vaccines’, Current Topics in Microbiology and Immunology, 263: 239-264.
3- SABATTINI MS et al., 1977, ‘Infección natural y experimental de roedores con virus Junín’, Medicina, 37 (supl. 3): 149- 161.
4- WEISSENBACHER M et al., 1987, ‘Argentine Hemorrhagic Fever’, Current Topics in Microbiology and Immunology, 134: 79-116.
|
|


